
専門研修ブログ
茨城県水戸市にある水戸済生会総合病院の専門研修を紹介するブログです。
初期研修を終えて、自分の専門領域を選ぶ際の参考になる情報や、その領域なら知っておくべきトピックなどを紹介していきます。
CPX(心肺運動負荷試験)で分かること
前回は外来心リハについて紹介しましたが、心リハを行う上でどの程度まで運動負荷をかけて良いのかの判断には、バイタルの変化や症状の有無だけでなく、負荷試験での評価が重要になります。
そんな時に用いられる負荷試験の一つにCPX(Cardioplumonary Excercise Training:心肺運動負荷試験)があります。当院にもCPXがあって心リハの際に利用していますが、その特徴をまとめてみます。
CPXは「ランプ負荷」、「運動負荷試験」、「呼気ガス分析」という特徴を有する呼気ガス分析を併用して行う運動負荷試験のことです。運動負荷には自転車エルゴメーターが用いられています。
ランプ負荷とは徐々に負荷量が増加するため、安静時、軽労作、中等度の労作、重度の労作と各段階の血行動態などを把握することができます。そして呼気ガス分析で酸素摂取に関する呼吸機能や心機能、骨格筋、自律神経など関連する病態の把握が可能となります。
他の負荷検査としては、運動負荷心筋シンチや負荷心エコーがありますが、運動負荷心筋シンチでは最大運動負荷かけないと評価できません。例えば膝の悪い高齢者だと最大負荷をかけられないので有用な情報が得られないことになります。また負荷心エコーでは骨格筋を含めた全身の情報はえられません。
そしてCPXはトイレ歩行が許可されたばかりの心不全患者さんでも施行可能で、心リハの方針決定に有用な情報が得られます。
CPXの具体的な臨床応用として以下のようなものがあります。
・運動耐容能の評価
・運動処方・日常生活指導
・息切れの鑑別
・虚血重症度の判定
・心不全の病態解明、重症度把握
・ペースメーカ至適モードの設定
・心不全における僧帽弁置換術/形成術の効果予測
(参考文献:安達仁編著 CPX・運動療法ハンドブック)
(編集長)
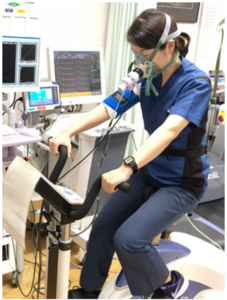 筑波大学循環器内科のホームページより
筑波大学循環器内科のホームページより
・・・・・・・・・・・・・・・・・・・・・
水戸済生会総合病院の臨床研修は
総合診断能力を有するスペシャリスト
を目指します
◆水戸済生会での専門研修に関するご質問はこちらへ!
どんなことでも問い合わせフォームからご質問ください。
また、各診療科の専攻医にZoomで質問できますので、その旨もお知らせください!
外来心リハ
81歳の男性で、8年前に前壁の急性心筋梗塞に対してPCIを施行した既往があります。この時は最大CPKが12000Uまで上昇し、EFは30%程度で退院しました。しばらくは心不全や不整脈の出現もなく通院していましたが、徐々に労作時の息切れや心房細動が出現し、腎機能も悪化してきました。内服薬はARNI、β遮断薬、MRA、SGLT2阻害薬に加えてフロセミドもトルパプタンも全て服用してもらっている状況でした。心エコーもEFは全く改善なく、むしろ左室のリモデリングが進んでLVDd=60㎜と左室拡大をきたしています。
2回ほど心不全の増悪で入院歴があり、いつ心不全で入院するか分からないハイリスクの患者さんでしたが、あることを始めたら、その後は外来で利尿剤の調整などを要する程度の悪化はありましたが、心不全で入院することはなりました。この患者さんは何をはじめたのでしょう?
↓
↓
答えは、外来心臓リハビリテーション(外来心リハ)です。
心不全診療ガイドラインでは心不全患者の再入院の主な要因として、
1)管理不十分によるうっ血(体液貯留)の増悪
2)感染・腎不全・貧血・糖尿病・COPDなどの非心臓性併存疾患(noncardiac comorbidities)
3)薬物治療および非薬物治療に対するアドヒアランス不良(nonadherence)
が指摘されていますが、さらに高齢心不全患者の長期予後の規定因子としてサルコペニア・フレイルがあげられています。つまり再入院リスクの高い高齢で多臓器併存疾患を保有している心不全患者では、入院中だけでなく退院後にも「 QOL向上・運動耐容能向上」と「再入院防止・要介護化防止」を目指して、全身的な疾病管理とサルコペニア・フレイルを予防する運動介入の必要性が強調されています。
以前から心不全に対する多職種介入プログラム・疾病管理プログラムの有効性が多数報告されいて、心不全患者の再入院と総死亡率を有意に減少させることが示されていますが、近年では心不全患者が定期的に多職種チームによる観察・指導を受ける外来心リハが、セルフケア・生活習慣改善指導を受ける理想的な場であると認識されつつあります。
具体的には、医師・看護師・理学療法士らからなる多職種チームが
1)運動処方に基づく運動療法を退院後に週1~3程度の外来通院方式で継続
2)慢性心不全の治療アドヒアランス遵守・自己管理への動機づけとその具体的方法を指導
3)心不全増悪の早期兆候を発見し,心不全再入院を未然に防止する対策を実施する
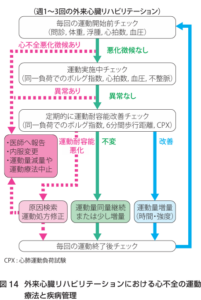
施設ごとにやり方は異なると思いますが、外来診察室での安静時身体所見にくらべて、運動中の自覚症状・身体所見・心電図変化を観察することにより心不全増悪兆候をより早期に鋭敏に検出できる利点があります。当院では外来受診前に外来心リハをやってもらい、心リハ資格をもったリハビリスタッフの記録を確認しながら患者さんの診察をしています。
冒頭に提示した患者さんも、外来心リハを継続するなかで、自宅生活での問題点を把握し、介入できたことや早期に利尿剤等の調整を行えたことに加えて、リハビリによる運動耐容能が向上したことが、心不全入院を繰り返さなくなった大きな要因だったと考えています。
(引用:JCS/JHFS 急性・慢性心不全診療ガイドライン2017年改訂版)
(編集長)
・・・・・・・・・・・・・・・・・・・・・
水戸済生会総合病院の臨床研修は
総合診断能力を有するスペシャリスト
を目指します
◆水戸済生会での専門研修に関するご質問はこちらへ!
どんなことでも問い合わせフォームからご質問ください。
また、各診療科の専攻医にZoomで質問できますので、その旨もお知らせください!
リズムコントロールか? レートコントロールか?
フォーカスアップデート版が出された循環器学会の不整脈治療ガイドラインからです。
心房細動患者さんを診た時に中長期的な管理をどうするかは毎回悩むところです。この管理方針には、洞調律への復帰と維持を図るリズムコントロールと、洞調律には復帰させずに適切な心拍数のコントロールで症状改善を図るレートコントロールの2つがあります。
まず、洞調律の復帰・維持する利点としては心房細動の症状に加え,運動能力とQOL の向上、LVEF の改善、左房径減少、入院イベントの減少に有効とされています。
レートコントロールは、約20 年前に行われたAFFIRM試験というリズムコントロールとレートコントロールを比較した試験で生命予後に有意差がなかったことが根拠となっています。
もっとも当時は心房細動に対するカテーテルアブレーションが普及しておらず、現在もそのまま適応することは困難ですし、いろいろな研究から近年では心房筋リモデリングなどの有害事象が進展する前の早期に抗不整脈薬やアブレーションを積極的に用いてのリズムコントロールを行うことの重要性が指摘されていて、ガイドラインでは推奨度と共にリズムコントロールが望ましい場合も示されています。
ClassⅡa:発症早期の心房細動患者において,リズムコントロール療法を考慮する
<リズムコントロールが望ましい場合>
・症状(動悸,眼前暗黒感,胸部不快感など)が強い
・心房細動の持続により心不全の発症、増悪が危惧される
・心房細動発症関連の併存疾患(高血圧、心不全、冠動脈疾患、糖尿病、睡眠時呼吸障害など)が比較的少ない
・心房筋のリモデリングが軽度(左房径の高度拡大がない、心房内伝導遅延が少ない)
・ 患者がリズムコントロールを希望する
そうなると、レートコントロールの方針で管理する患者さんは、洞調律を維持することが困難と考えられる持続性および永続性心房細動患者がおもな対象となります。
(参考文献:2024JCS/JHRSガイドライン フォーカスアップデート版 不整脈治療)
(編集長)
・・・・・・・・・・・・・・・・・・・・・
水戸済生会総合病院の臨床研修は
総合診断能力を有するスペシャリスト
を目指します
◆水戸済生会での専門研修に関するご質問はこちらへ!
どんなことでも問い合わせフォームからご質問ください。
また、各診療科の専攻医にZoomで質問できますので、その旨もお知らせください!
心房細動とアルコール・カフェイン
今回もフォーカスアップデート版が出された循環器学会の不整脈治療ガイドラインからです。
心房細動に限らず、患者さんからよく質問されることの一つに「アルコール」があります。そして、「アルコール」よりは少ないものの「カフェイン」のこともよく質問されます。患者さんにとっては毎日の大事な楽しみですから医師からのアドバイスは重要で、決してテキトーなことを言ってその場をごまかしてはいけません。
さて、あなたはいつもどう答えているでしょうか?
まずアルコールについてですが、アルコールの過剰摂取は心房細動誘発の危険因子です。飲酒した翌日に発作性心房細動が起こるという患者さんもいました。同時にアルコールの過剰摂取は、抗凝固療法中の出血の危険因子にもなります。出血性合併症のリスク評価に用いるHAS-BLEDスコアの中にも、D(Drug)のところにアルコール依存が入っています。さらに血栓塞栓症の発症や死亡リスクをも増加させてしまいます。
でも安心して下さい。最近のRCT で常用飲酒している心房細動患者において、禁酒が心房細動再発を抑制するという報告があり、これを受けてアップデート版では、心房細動発症予防および抗凝固療法を考慮する心房細動患者においてはアルコールの過剰摂取を避けるための助言と管理を行うべき(Class IIa)となっています。
一方,カフェインの過剰摂取は,心房細動発症の契機となる上室期外収縮発生の危険因子と考えられていますが、近年は適切なカフェイン摂取習慣は心房細動のリスクを高めず、むしろ1 日1 ~ 3 杯の習慣的なコーヒー飲用は心房細動発症リスクを軽減するとの報告もあるようです。
このためアップデート版には特にカフェインに関する推奨はされていませんが、心房細動とは無関係の動悸症状を増加させる可能性があることは知っておくと良いですね。
(参考文献:2024JCS/JHRSガイドライン フォーカスアップデート版 不整脈治療)
(編集長)

・・・・・・・・・・・・・・・・・・・・・
水戸済生会総合病院の臨床研修は
総合診断能力を有するスペシャリスト
を目指します
◆水戸済生会での専門研修に関するご質問はこちらへ!
どんなことでも問い合わせフォームからご質問ください。
また、各診療科の専攻医にZoomで質問できますので、その旨もお知らせください!
高齢者の心房細動に対するカテーテルアブレーション
今回もフォーカスアップデート版が出された循環器学会の不整脈治療ガイドラインからです。今回は高齢者の心房細動に関するCQからシェアします。
高齢になるほど心房細動の罹患率が上昇するのはご存じだと思いますが、例えば車いすで外来に来られる83歳の患者さんで心房細動を見つけた時に、アブレーションを勧めるべきでしょうか?
当院でも80歳以上の心房細動の患者さんにアブレーションを施行することが増えてきていますが、何でもかんでもという訳ではありません。何を重視するのか、ガイドラインの記載を確認してみます。
まず、安全性については、高齢な患者さんほど合併症が多くなるのですが、合併症発症率は60歳未満では2.5%で、85歳以上では6.8%と2.8倍の差があります。しかし全体では5.8%なので、絶対にやってはいけないと言えるほどのものではなく、慎重に適応を判断することが大事なようです。
年齢にかかわらず症候性心房細動ではカテーテルアブレーションでQOL が改善することが見込まれますが、患者の予後を改善するというエビデンスは確立していません。
まとめると、
・高齢(≧80歳)のみで症候性心房細動に対するカテーテルアブレーションの選択肢を排除しないことを推奨する。
・高齢者の無症候性心房細動に対して、予後改善目的のカテーテルアブレーションは推奨しない。
となっています。
実際のところ、高齢者における心房細動カテーテルアブレーションは,併存疾患や認知症、フレイルなどを十分に検討して、合併症のリスクが高くないと想定される症候性心房細動の患者さんに対して、心房細動によって低下したQOL やADLを回復させることを目的として行われるべきで、患者さんや家族と何のためにやるのかを良く話し合うことが大事になります。
(編集長)
・・・・・・・・・・・・・・・・・・・・・
水戸済生会総合病院の臨床研修は
総合診断能力を有するスペシャリスト
を目指します
◆水戸済生会での専門研修に関するご質問はこちらへ!
どんなことでも問い合わせフォームからご質問ください。
また、各診療科の専攻医にZoomで質問できますので、その旨もお知らせください!
心房細動に対するカテーテルアブレーションの適応
フォーカスアップデート版が出された循環器学会の不整脈治療ガイドラインからです。今回は心房細動に対するカテーテルアブレーションの適応についてシェアします。
当院でも心房細動に対するアブレーションを多く施行していますが、デバイスの進歩で手技時間も大幅に短縮でされて、治療成績も安定してきました。しかし一定の頻度で合併症が起こり得ますので、心房細動を見つけ次第アブレーションという訳では決してありません。
そもそも心房細動はただちに生命に関わる疾患ではないため、カテーテルアブレーションは洞調律維持による患者のQOL 改善を目的として施行されてきました。しかし臨床現場では症候性心房細動以外にも拡大されてきていることを踏まえてのアップデートです。
今回のフォーカスアップデート版では、
①症候性再発性発作性心房細動
②無症候性再発性発作性心房細動
③心不全を伴う心房細動
に分けて記載されています。
【症候性再発性発作性心房細動】
第一選択治療としてのカテーテルアブレーションはClassⅠになっています。ただし、アブレーションに用いるデバイスとして高周波やクライオバルーンなど複数あるのですが、エビデンスの点からクライオバルーンによるアブレーション治療がClassⅠとなっています。もちろんClassⅠと言っても、患者がアブレーションを希望した場合,他の選択肢や治療のリスクなどの十分な説明を行ったうえで選択することが必要です。
【無症候性再発性発作性心房細動】
無症候性心房細動患者の予後をカテーテルアブレーションが改善することを明瞭に示したRCT はまだありませんが、① 早期の洞調律維持治療が心房細動患者予後に関連する,② カテーテルアブレーションは心房細動の進行を抑制する、といったエビデンスが集積されつつあることを踏まえて、以下のようになっています。
無症候性再発性の発作性心房細動でCHA2DS2-VASc スコアが3 点以上の患者に対するカテーテルアブレーションを行う(Class IIa)
【心不全を伴う心房細動】
心不全を合併した心房細動に対するカテーテルアブレーションの有効性が高いことが示されていますが、一方でHFrEFでは特にNYHAIII やLVEF < 25% の群では薬物治療に対する有意性は示されていません。心不全の病態は多様であり,心機能,NYHA,基礎心疾患,心房細動持続期間など患者背景に応じて適応を判断する必要があることが強調されています。
また重症心不全に進行した心房細動が合併している症例では、安易なアブレーションでむしろ予後を悪化させてしまう可能性もあります。複雑な手技や高齢者、多くの合併疾患(心不全,腎機能障害,高血圧など)は周術期の合併症リスクを高めるため症例ごとに慎重な対応が望まれます。これらを踏まえて以下のようになっています。
明らかな基礎心疾患をともなわず、心房細動起因性の低左心機能が強く疑われる心房細動患者において、死亡率や入院率を低下させるためにカテーテルアブレーションを行う(Class Ⅰ)
ガイドラインにもとづく標準的心不全治療が行われているHFrEFの心房細動患者の一部において、死亡率や入院率を低下させるためにカテーテルアブレーションを考慮する(Class Ⅱa)
心不全の要因となる合併疾患がないHFpEFの心房細動患者において,死亡率や入院率を低下させるためにカテーテルアブレーションを考慮してもよい(Class Ⅱb)
(編集長)

・・・・・・・・・・・・・・・・・・・・・
水戸済生会総合病院の臨床研修は
総合診断能力を有するスペシャリスト
を目指します
◆水戸済生会での専門研修に関するご質問はこちらへ!
どんなことでも問い合わせフォームからご質問ください。
また、各診療科の専攻医にZoomで質問できますので、その旨もお知らせください!
刺激伝導系ペーシング(CSP) その2
前回に続いて刺激伝導系ペーシング(CSP)についてです。
前回はCSPが再び注目されてきた経緯を取り上げましたが、今回はもうちょっとだけ詳しくCPSについて紹介します。
<CPSの定義>
CSP は刺激伝導系(ヒス束,右脚,左脚本幹ならびに左脚枝)を捕捉するペーシング法の総称。ペーシング出力を変更することにより、刺激伝導系ならびに局所心筋の捕捉されるタイミングが異なる結果、QRS波形が出力に依存して変化することが特徴。
<ヒス束ペーシング(HBP)>
HBPは三尖弁輪の心房側または心室側にリードを留置してヒス束を捕捉する方法で、もっとも生理的な興奮伝播様式が得られる。ペーシング出力を変更することによりヒス束の単独捕捉(selective pacing)もしくはヒス束と局所心筋の同時捕捉(non-selective pacing)が観察される。
もっとも生理的なペーシング法だが、リード留置が可能な領域が狭く、一般的に手技難易度は高い。デリバリーカテーテルの改良により手技成功率は92% 前後にまで改善されたが、センシング不全や術後早期・遠隔期のペーシング閾値上昇と、それにともなうリード再留置(7 ~ 11%)が大きな懸念点。
<左脚領域ペーシング(LBBAP)>
LBBAPは,右室中隔の深部にリードを進め、左室中隔心内膜下からペーシングを行う方法で、左脚本幹あるいは左脚枝を捕捉することが目的。
HBP と異なり、かならずしもリード先端で左脚電位は記録されない。LBBAP では右室への興奮伝播が遅延するため、心電図波形で通常V1 誘導のQRS 終末部にR 波を認めるのが特徴。
LBBAP ではリード留置の標的となる領域が広く、心室波高やペーシング閾値がHBPより優れていて、手技成功率は90 ~ 98% 前後と高い。リードを中隔の深部に進めるため、心室中隔穿孔や中隔内血腫,冠動脈中隔枝の損傷といった特有の合併症がある。
(参考文献:2024JCS/JHRSガイドライン フォーカスアップデート版 不整脈治療)
(編集長)
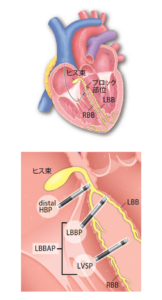
(ガイドラインp20 図6より一部転載)
・・・・・・・・・・・・・・・・・・・・・
水戸済生会総合病院の臨床研修は
総合診断能力を有するスペシャリスト
を目指します
◆水戸済生会での専門研修に関するご質問はこちらへ!
どんなことでも問い合わせフォームからご質問ください。
また、各診療科の専攻医にZoomで質問できますので、その旨もお知らせください!
刺激伝導系ペーシング(CSP) その1
今回もフォーカスアップデート版が出された循環器学会の不整脈治療ガイドラインからです。今回は刺激伝導系ペーシング(CSP)についてです。
まずCSPという言葉を聞いたことがあるでしょうか?このCSPは不整脈をやっている先生でなければ聞きなれないかもしれません。編集長も詳しくはないので勉強も兼ねて紹介します。
もともと、徐脈に対するペースメーカ治療では右室心尖部ペーシングが用いられてきました。
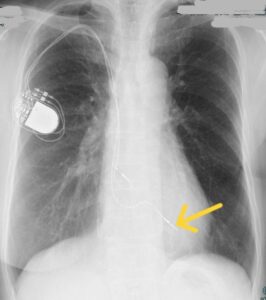
右室心尖部ペーシング
この右室心尖部ペーシングは心拍数維持効果は得られますが、左室の非同期的収縮を生じるため、ペーシング率の増加にともない、EF 低下や心不全など心血管イベントが増加することが知られています。その後は右室心尖部以外に右室中隔ペーシングが試みられてきましたが、心血管イベントの抑制効果は示されませんでした。
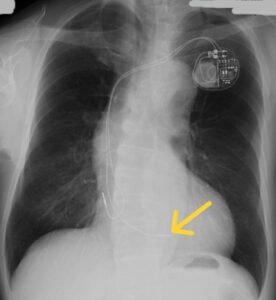
右室中隔ペーシング
動物実験などでは刺激伝導系を直接捕捉するヒス束ペーシング(HBP)が生理的な興奮伝播様式が保持されることが分かっていましたが、デバイスの登場でHBPや左脚領域を直接補足する手技成功率が向上し、CSP の可能性に注目が集まっています。
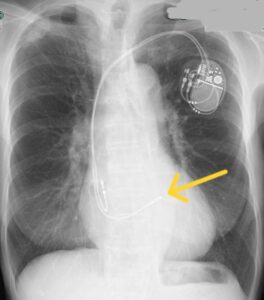
左脚ペーシング
(右室中隔ペーシングに比べて高位に留置されています)
今回のガイドラインのアップデートでは、徐脈性不整脈に対するCPSは以下のようになっています。
【ClassⅡa】
ペースメーカ適応の房室伝導障害患者で、高頻度の心室ペーシング(> 20%)が予測され、かつ軽度~中等度の左室収縮能低下(LVEF 36 ~ 50%)を認める場合、刺激伝導系ペーシングを考慮する。
【ClassⅡb】
・ペースメーカ適応の房室伝導障害患者で、高頻度の心室ペーシング(> 20%)が予測され、かつ左室収縮能低下を認めない場合、ペーシング誘発性心筋症を回避する目的で、刺激伝導系ペーシングを考慮してもよい。
・房室ブロック作製術を必要とする症例に対して,刺激伝導系ペーシングを考慮してもよい。
当院でもまだ10例未満と少数ですが、左脚領域に心室リードを留置するケースを経験しています。長期経過がどうなるか注目ですね。
(参考文献:2024JCS/JHRSガイドライン フォーカスアップデート版 不整脈治療)
(編集長)
・・・・・・・・・・・・・・・・・・・・・
水戸済生会総合病院の臨床研修は
総合診断能力を有するスペシャリスト
を目指します
◆水戸済生会での専門研修に関するご質問はこちらへ!
どんなことでも問い合わせフォームからご質問ください。
また、各診療科の専攻医にZoomで質問できますので、その旨もお知らせください!
腎機能障害がある時の抗凝固療法は?
今年フォーカスアップデート版が出された循環器学会の不整脈治療ガイドラインからです。今回は腎機能障害がある高齢心房細動患者に対する抗凝固療法について紹介します。
心房細動のため抗凝固療法を始めようと思ったけど、腎機能障害があるので導入をどうするか悩む症例にしばしば遭遇します。中等度~重度腎機能障害患者に対するDOAC のリアルワールドデータが集積されてきたこともあり、今回のアップデートでは以下のような推奨になっています。
【ClassⅠ】
30 mL/ 分≦ CCr <50 mL/ 分の軽度~中等度腎機能障害患者に対して
抗凝固療法を行う(DOAC を優先する)
【ClassⅡa】
15 mL/ 分≦ CCr < 30 mL/ 分の重度腎機能障害患者に対して
ダビガトランを除くDOACを用いた抗凝固療法を考慮する
(ダビガトランはCCr<30ml/分は禁忌となっている。それ以外のDOACはCCr<15ml/分で禁忌)
【ClassⅡb】
CCr < 30 mL/ 分かつ非透析導入の末期腎機能障害患者に対して
ワルファリンを用いた抗凝固療法施行を考慮してもよい
【ClassⅢ】
維持透析患者に対してワルファリンを用いることは推奨されない
維持透析患者ではDOAC は禁忌であり、ワルファリンについても心房細動アブレーション周術期,機械弁症例や脳梗塞二次予防など,例外的に使用せざるを得ない場合を除き原則禁忌となっています。
ここでの注意点はCCrを用いていることです。採血検査で出てくるeGFRとは異なるので、勘違いしないようにしてください。
CCrと言っても実際はeCCrを用いることになりますが、これはネット上で計算ツールがすぐに見つかるので利用してみて下さい。
(参考文献:2024JCS/JHRSガイドライン フォーカスアップデート版 不整脈治療)
(編集長)
・・・・・・・・・・・・・・・・・・・・・
水戸済生会総合病院の臨床研修は
総合診断能力を有するスペシャリスト
を目指します
◆水戸済生会での専門研修に関するご質問はこちらへ!
どんなことでも問い合わせフォームからご質問ください。
また、各診療科の専攻医にZoomで質問できますので、その旨もお知らせください!
リードレスペースメーカの適応
今年フォーカスアップデート版が出された循環器学会の不整脈治療ガイドラインからです。今回はリードレスペースメーカを紹介します。
最初に登場したリードレスペースメーカはVVIのみでしたので、徐脈性心房細動や高齢者に用いられることが多かったのですが、現在はVDDのものやスクリューで固定するタイプのものが登場して、以前とは適応も変わってきています。
実際のところ当院でもリードレスペースメーカを植え込む機会が増えており、新規植え込みの半数以上がリードレスとなっています。
今回のガイドライン改訂では、リードレスペースメーカの適応(推奨クラスⅠ)として
①感染リスクが高い
②末期腎不全
③デバイス感染の既往
④先天性心疾患などで経静脈リードの植込みが難しい解剖学的原因がある
⑤ステロイドや免疫抑制薬などの薬物治療中
⑥放射線治療中
⑦長期的血管内カテーテル留置中あるいはその既往
と改訂されています。
同時にリードレスの重大な有害事象である心筋穿孔・心囊液貯留のリスクについても言及しており、下記の評価を行うことを求めています。
・年齢≧ 85 歳
・BMI< 20 kg/m2,
・女性
・心不全
・陳旧性心筋梗塞
・肺高血圧症
・慢性閉塞性肺疾患
・透析
もともと高齢者にペースメーカを植え込むことが多かったわけですから、今後もますますリードレスペースメーカを使用する場面が増えると思います。それに伴ってガイドラインが変更されますので、今後も注目して下さい。
(参考文献:2024JCS/JHRSガイドライン フォーカスアップデート版 不整脈治療)
(編集長)

・・・・・・・・・・・・・・・・・・・・・
水戸済生会総合病院の臨床研修は
総合診断能力を有するスペシャリスト
を目指します
◆水戸済生会での専門研修に関するご質問はこちらへ!
どんなことでも問い合わせフォームからご質問ください。
また、各診療科の専攻医にZoomで質問できますので、その旨もお知らせください!

