
専門研修ブログ
- トップ
- 専門研修ブログ
茨城県水戸市にある水戸済生会総合病院の専門研修を紹介するブログです。
初期研修を終えて、自分の専門領域を選ぶ際の参考になる情報や、その領域なら知っておくべきトピックなどを紹介していきます。
【循環器内科】M-TEER 50症例達成!
当院での僧帽弁閉鎖不全症(MR)に対するマイトラクリップが、先日50症例を達成しました!
MRに対する経皮的治療は、経皮的僧帽弁接合不全修復術(M-TEER:Transcatheter Edge to Edge Repair)と呼ばれ、マイトラクリップ™がその代表格です。そして水戸済生会の循環器内科は、茨城県の県央・県北で唯一マイトラクリップ™を導入している施設です。
水戸済生会ではこのマイトラクリップ™を、TAVIと同様に循環器内科の山田先生と川原先生を中心に心臓血管外科や麻酔科、看護師、生理検査技師、放射線技師、ME、リハビリスタッフなどからなるハートチームで適応を判断しながら、症例を重ねてきました。
マイトラクリップ™によってMRが制御されると、それまで心不全を繰り返していた患者さんが、驚くほど元気になることを経験してきました。もちろん経食道心エコーでの詳細な僧帽弁の形態把握は必須で、マイトラクリップ™の適応にならない症例もあります。今後は、M-TEERの新しいデバイスであるPASCAL™の登場で、複雑な解剖学的な条件においても適応されることがあり、治療の選択肢が増えることになります。さらに、三尖弁閉鎖不全症に対するT-TEERの導入も見込まれており、循環器疾患の中でもホットな分野となっています。
もしあなたが循環器内科を考えていて、TEERにも取り組んでみたいなら、ぜひお問い合わせください!
(編集長)

・・・・・・・・・・・・・・・・・・・・・
水戸済生会総合病院の臨床研修は
総合診断能力を有するスペシャリスト
を目指します
◆病院見学に来ませんか?
当院の研修医がどんなふうに仕事しているのか?
どんな生活を送っているのか?
あなたの目で確かめてみてください!
病院見学をご希望の方は、下のフォームからご連絡ください。
なお、病院見学がむずかしい時は、Zoomで個別説明会を行っていますので、
下のフォームに「Zoom希望」と記入してご連絡ください。
↓
肺高血圧の臨床分類(3)
改訂されたガイドラインから、肺高血圧の臨床分類について紹介していますが、今回は第4群と第5群です。
第4群は、「肺動脈の閉塞に伴うPH」ということで、慢性肺血栓塞栓性肺高血圧(CTEPH)が有名です。その他に、比較的太い肺動脈を閉塞する肺動脈肉腫などの腫瘍,肺動脈炎,肺動脈狭窄症なども含まれています。
CTEPHは疾患の認知度が高まり、指定難病登録者数も増加しています。これは肺血管拡張薬の使用やバルーン肺動脈形成術(BPA)の普及によって、予後が改善されうる疾患としてスクリーニングが積極的に行われるようになったことが理由として挙げられると思います。
第5群は、「詳細不明および/または多因子のメカニズムに伴うPH」となっており、PHに関連する種々の疾患群を含んでいます。ガイドラインの改定前と異なる点として,肺腫瘍血栓性微小血管症(PTTM)が明記されたり、第5群に分類されていた甲状腺疾患がPHの臨床分類から除外され、複雑先天性心疾患が記載されたそうです。

(出典:2025 年改訂版 肺血栓塞栓症・深部静脈血栓症および肺高血圧症に関するガイドライン)
(編集長)
・・・・・・・・・・・・・・・・・・・・・
水戸済生会総合病院の臨床研修は
総合診断能力を有するスペシャリスト
を目指します
◆病院見学に来ませんか?
当院の研修医がどんなふうに仕事しているのか?
どんな生活を送っているのか?
あなたの目で確かめてみてください!
病院見学をご希望の方は、下のフォームからご連絡ください。
なお、病院見学がむずかしい時は、Zoomで個別説明会を行っていますので、
下のフォームに「Zoom希望」と記入してご連絡ください。
↓
肺高血圧の臨床分類(2)
改訂されたガイドラインから、肺高血圧の臨床分類について紹介していきます。今回は第2群と第3群です。
第2群は左心疾患に伴うPHですが、PHのなかで頻度が最も高く①心不全、②心臓弁膜症、③後毛細血管性PHの原因となり得る先天性/後天性の心血管疾患の3つに分類されています。③の具体例としては、ASDやVSDをイメージすれば分かりやすいと思います。
第2群における肺高血圧の主因は、左心疾患による左室充満圧の上昇→左房圧上昇→肺静脈圧上昇→肺動脈圧上昇であり、通常はPVR(肺血管抵抗)の上昇を伴いません。これをisolated postcapillary PH(IpcPH)と呼びます。しかし、肺動脈圧上昇から、さらに肺動脈収縮およびリモデリングを起こしてPVR上昇をきたしたものを、combined pre- and postcapillaryPH(CpcPH)と分類しています。このCpcPHは、特にHFrEF患者において、治療により一見PAWP(肺動脈楔入圧)が低くなっている場合もあり、そのため第1群との誤分類に注意する必要があります。
第3群は慢性肺疾患および/ または低酸素症に伴うPHで、肺実質障害に伴う血管床の減少や低酸素性肺血管攣縮,および肺血管リモデリングが主因です。ただし、肺実質疾患に伴うPHの多くは軽症~中等症で、重症PHの合併率は高くないようです。例えば、肺移植待機中の進行COPDでもmPAP≧25 mmHgのPHの有病率は36%で、mPAP≧35 mmHgの重症PHでみると3.9%という報告があるそうです。他にも拘束性換気障害が重篤でない特発性肺線維症における重症PHは4%と報告されています。
他には、睡眠時無呼吸症候群単独でPHを呈することは少ないものの、日中の高二酸化炭素血症を伴うような肥満性低換気症候群や、COPDを合併したオーバーラップ症候群ではPHの発症リスクが増加するようです。

(出典:2025 年改訂版 肺血栓塞栓症・深部静脈血栓症および肺高血圧症に関するガイドライン)
(編集長)
・・・・・・・・・・・・・・・・・・・・・
水戸済生会総合病院の臨床研修は
総合診断能力を有するスペシャリスト
を目指します
◆病院見学に来ませんか?
当院の研修医がどんなふうに仕事しているのか?
どんな生活を送っているのか?
あなたの目で確かめてみてください!
病院見学をご希望の方は、下のフォームからご連絡ください。
なお、病院見学がむずかしい時は、Zoomで個別説明会を行っていますので、
下のフォームに「Zoom希望」と記入してご連絡ください。
↓
肺高血圧の臨床分類(1)
今回は改訂されたガイドラインから、肺高血圧の臨床分類について紹介していきます。
この臨床分類は、PHに関連する臨床状態について,類似した病態生理学的メカニズム、臨床および血行動態学的特徴、治療管理にもとづいて、以下の5つに分類されています。
第1群:PAH
第2群:左心疾患に伴うPH
第3群:慢性肺疾患および/または低酸素血症に伴うPH
第4群:肺動脈の閉塞に伴うPH
第5群:詳細不明および/または多因子のメカニズムに伴うPH
まずは第1群のPAHから見ていきましょう。第1群は肺動脈のリモデリングをきたすことにより典型的なPHの臨床像を示す疾患群で、さらに6つに分類されています。
その6つとは①特発性、②遺伝性、③薬物・毒物に関連するもの、④膠原病を代表とした各種疾患に伴うもの、⑤PVOD・PCHの特徴をもつもの、⑥新生児遷延性PHです。
①の特発性は他のPAHが否定された場合に分類されるもので、頻度の最も多いものです。この中で、急性血管拡張反応陽性で高用量Ca拮抗薬の長期有効例は長期予後がきわめて良好であることが知ら得れており、第1群のなかに「Ca拮抗薬長期反応例」として分類されています。
②の遺伝性は家族性とPH疾患関連の遺伝子変異を認めたものを指します。
③の薬物,毒物に関連するPAHがあります。原因薬剤が明確なものとそうでないものに分かれますが、食欲抑制剤であるフェンフルラミンやデクスフェンフルラミン、アミノレックス といった薬剤や漢方薬に含まれる成分、インターフェロン、チロシンキナーゼ阻害薬でもPHをきたす報告があるそうです。
④の各種疾患に伴うPAHの基礎疾患には、④ -1結合組織病(CTD,膠原病)、④-2 HIV感染、④-3門脈圧亢進症に伴う肺動脈性肺高血圧症(PoPH)、④ -4先天性心疾患(CHD)、④-5住血吸虫症があります。特に結合組織病(膠原病)を伴うPAH(CTD-PAH)は,特発性肺動脈性肺高血圧症(IPAH)に次いで症例数が多く、わが国では基礎疾患として強皮症(SSc)、混合性結合組織病(MCTD)、全身性エリテマトーデス(SLE)があります。
⑤の静脈/毛細血管病変(PVOD/PCH)の特徴をもつPAHは、今回のガイドライン改訂で第1群の1つとして新たに分類されたものですが、肺静脈のみの病変を示すものではなく,肺動脈・肺静脈に連続したリモデリングを伴う疾患です。
⑥のPPHNは、新生児で出生後に肺高血圧が遷延する病態を指しています。
(出典:2025 年改訂版 肺血栓塞栓症・深部静脈血栓症および肺高血圧症に関するガイドライン)
(編集長)

・・・・・・・・・・・・・・・・・・・・・
水戸済生会総合病院の臨床研修は
総合診断能力を有するスペシャリスト
を目指します
◆病院見学に来ませんか?
当院の研修医がどんなふうに仕事しているのか?
どんな生活を送っているのか?
あなたの目で確かめてみてください!
病院見学をご希望の方は、下のフォームからご連絡ください。
なお、病院見学がむずかしい時は、Zoomで個別説明会を行っていますので、
下のフォームに「Zoom希望」と記入してご連絡ください。
↓
肺高血圧の定義
日本循環器学会では各種のガイドラインを出しており、2025年春に改訂版としていくつかのガイドラインがリリースされていますが、その中から8月までVTEについて紹介してきました。今回からその続きで肺高血圧についても紹介していきます。
以前も紹介した通り、VTEと肺高血圧のガイドラインは、それまでの「肺血栓塞栓症および深部静脈血栓症の診断,治療,予防に関するガイドライン」、「肺高血圧症治療ガイドライン」そして「慢性肺動脈血栓塞栓症に対するballoon pulmonary angioplasty(BPA)の適応と実施法に関するステートント」の3 つを統合して新たに改訂されたものです。
これは、肺高血圧症に対する薬物治療やBPAのエビデンスが多数出てきて、診断・治療の内容が大きく変わっていることを受けてのことです。編集長としては、ちょっと苦手な領域なのですが、役立ちそうなところを順不同で紹介していきます。
******************************
さて、最初は肺高血圧の定義の確認です(何ごとも定義がどうなっているのかを把握しておかないと、話がだんだん分からなくなります)。
肺高血圧(PH)は、「右心カテーテル(RHC)検査により測定した安静仰臥位の平均肺動脈圧(mPAP)>20 mmHg」と定義されています。
昔の定義では>25mmHgだったのですが、2022年に改訂された欧州のガイドラインに採用され、現在の世界標準となっています。
また、ご存じのようにPHは左心疾患や心拍出量(CO)の増加、胸腔内圧上昇などに影響されます。このため、mPAP上昇から区別するために、肺血管抵抗(PVR)と肺動脈楔入圧(PAWP)も定義に含めることが必要となるので、
ガイドラインではPVR>2 Wood単位、PAWP≦15 mmHgと定義されています。
逆に、例えば純粋な左心不全でPHを来している場合(≒後毛細血管性肺高血圧症:pcPH)は、mPAP>20mmHg、PVR≦2 Wood単位、PAWP>15mmHgということになります。
さらに、運動でもmPAPは上昇しますが、正常では運動中のmPAPは,COが10 L/分において30mmHgを超えない,またはmPAP/COの傾きが3 mmHg/L/分を超えないとされるので、運動時PHは、運動時におけるmPAP/COの傾きが3 mmHg/L/分を超える場合と定義されています。
運動時の血行動態には年齢依存性があり、高齢者は若年者よりもmPAP/COやPAWP/COの傾きが急峻です。また運動時PHは、労作時息切れ患者、心血管系疾患における予後不良、膠原病、特に全身性強皮症(SSc)患者のPH発症や生命予後と関連しています。
(出典:2025 年改訂版 肺血栓塞栓症・深部静脈血栓症および肺高血圧症に関するガイドライン)
(編集長)

・・・・・・・・・・・・・・・・・・・・・
水戸済生会総合病院の臨床研修は
総合診断能力を有するスペシャリスト
を目指します
◆病院見学に来ませんか?
当院の研修医がどんなふうに仕事しているのか?
どんな生活を送っているのか?
あなたの目で確かめてみてください!
病院見学をご希望の方は、下のフォームからご連絡ください。
なお、病院見学がむずかしい時は、Zoomで個別説明会を行っていますので、
下のフォームに「Zoom希望」と記入してご連絡ください。
↓
2026年度の専攻医登録が始まります!
すでにご存知かもしれませんが、2026年4月開始の専門研修プログラムの専攻医登録が11月4日(火)の正午から始まります。
手続きとして、まず専門医機構のサイトで専攻医登録(アカウントの取得)をします。それから希望の専門研修プログラムに専攻医登録サイトから応募します。研修先での面接等の選考を経て採用が決まります。
1次募集の締め切りは11月14日(金) 正午までです。1次募集で希望のプログラムに採用されなかった時は2次募集で別のプログラムに応募することになります。
おそらく多くの研修施設では、例年同様に面接や書類の提出を行い、内定を出しているところが多いかもしれませんが、上述のように専門医機構に専攻医の登録をしてから各研修施設のプログラムに応募しないとできないシステムとなっています。J2のあなたは、よく確認して早めに登録をしてください。
さて、ここで水戸済生会の専門研修についても紹介させてください。
当院は422床の総合病院で、救命救急センター(3次救急)を有するため、ドクターカーやドクターヘリの基地病院としての役割や、茨城県立こども病院と隣接しているため、県央・県北の総合周産期母子医療センターとしてハイリスク分娩などを一手に引き受けています。
専門研修は内科で基幹型プログラムを有していますが、それ以外の診療科は、筑波大学をはじめとした専門研修プログラムの協力施設として、専攻医を受け入れています。
初期研修医の定員は10名で、5年連続でフルマッチしています。このうち当院での内科専門研修に進むのは例年1~2名ですが、近年は他施設で初期研修を終えた専攻医も増えてきています。
水戸済生会の内科専門研修プログラムについてですが、当院には消化器内科、循環器内科、腎臓内科、血液内科、総合内科、糖尿病代謝内科があり、昨年秋から脳神経内科とリウマチ・膠原病内科、さらに今春から血液内科も増員されました。呼吸器内科は現在非常勤のみですが、診療科が増えたことで内科全体の診療がレベルアップしています。
このため、内科専門研修プログラムでは呼吸器内科は水戸地区を中心とした近隣の連携施設で症例を経験できるようにしていますが、それ以外はJOSLER症例の確保に困ることは無くなりました。
また、当院の内科専門研修プログラムの特徴を一言でいえば、消化器内科、循環器内科、腎臓内科を中心に、できるだけ早くサブスペシャルティ領域の専門医資格(以下、サブスペ専門医)を取得することを目指しています。
消化器内科、循環器内科、腎臓内科では施設を異動することなく、当院のみの研修でサブスペ専門医試験の受験資格を得ることができます。そして、これら各診療科の関連する多くの資格を取得可能です。さらにリウマチ膠原病科もリウマチ教育施設に、血液内科も専門研修教育施設に認定されたことから、個々の希望を聞きながら希望診療科の連動研修(並行研修)を取り入れてプログラムを組んでいます。
少しでも早くサブスペシャルティの資格を取りたいあなたは、ぜひ当院の内科専門医プログラムをご検討ください。
(編集長)

・・・・・・・・・・・・・・・・・・・・・
水戸済生会総合病院の臨床研修は
総合診断能力を有するスペシャリスト
を目指します
◆病院見学に来ませんか?
当院の研修医がどんなふうに仕事しているのか?
どんな生活を送っているのか?
あなたの目で確かめてみてください!
病院見学をご希望の方は、下のフォームからご連絡ください。
なお、病院見学がむずかしい時は、Zoomで個別説明会を行っていますので、
下のフォームに「Zoom希望」と記入してご連絡ください。
↓
EVTワークショップ@水戸済生会
水戸済生会の循環器内科では、虚血や不整脈以外にも、末梢動脈疾患(PAD)に対するカテーテル治療(EVT)も多く行っており、県内有数の症例数を誇る施設です。
PADは下肢切断に至ることもある重篤な疾患でEVTによる血行再建以外にも血管外科や形成外科、リハビリなど、多診療科・多職種での取り組みが必要です。
しかし、特に透析患者さんでは高度石灰化などのため難易度の高い症例が多くを占めており、我々では太刀打ちできない症例があることも現実です。そのため以前からEVTのレベルアップのために、この領域で国内トップオペレーターの先生方にお越しいただいて指導を受けてきました。
先週は新東京病院の朴澤先生と春日部中央総合病院心臓病センター顧問の安藤先生という、日本EVT界の二大巨頭にお越しいただきました。
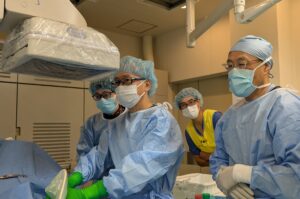
術者が朴澤先生(後ろが安藤先生)
今回は3症例で、高度石灰化SFA+BK症例、SFAのCTO、SFAのステント閉塞という厳しい症例ばかりでしたが、最終的には見事に成功させていました。循環器内科の若手も積極的に助手に入り、達人の手技を間近で見ることができました。この学びを忘れないうちに、次の自分の手技で生かしてもらえると思います。
循環器領域では学会レベルでライブが開催されていますが、やはり上手な先生がやっているすぐ脇で見ることができて、思わずつぶやいてたことやデバイスの変更をしたタイミングなどをその場で質問できるのが、ライブにはないワークショップの良いところです。しかも今回は2人の先生の戦略の違いをリアルタイムで聞けるという、貴重な機会になりました。
水戸済生会の循環器内科では、これからもEVTに限らず、診療のレベルアップに取り組んでいきます。
(編集長)

こちらは安藤先生が術者
・・・・・・・・・・・・・・・・・・・・・
水戸済生会総合病院の臨床研修は
総合診断能力を有するスペシャリスト
を目指します
◆病院見学に来ませんか?
当院の研修医がどんなふうに仕事しているのか?
どんな生活を送っているのか?
あなたの目で確かめてみてください!
病院見学をご希望の方は、下のフォームからご連絡ください。
なお、病院見学がむずかしい時は、Zoomで個別説明会を行っていますので、
下のフォームに「Zoom希望」と記入してご連絡ください。
↓
https://recruit-mito-saisei.jp/entry
特発性気腹症
救急外来で急性腹症の方が来院したとき、鑑別すべき疾患はさまざまですが、単純X線やCTで腹腔内遊離ガス(free air)をみたときにはまず消化管穿孔を第一に考えると思います。
腹腔内には通常空気は存在しないため、
腹腔内にairがある=腸管に穴が開いて腸管内容物が腹腔内に流出している
と考えられるわけです。
消化管穿孔とひとくちに言っても穿孔部位によって対応は異なり、上部消化管穿孔の場合には絶食・補液、胃管挿入、PPI投与で保存的に加療されることが多いです。一方で、下部消化管穿孔の場合には、汎発性腹膜炎をきたすため、基本的には緊急で手術の方針となります。
ですが、外科をローテーション中に部消化管穿孔が疑われたにもかかわらず、穿孔部位が同定できなかった症例を経験したので、それに関して調べたことについてご紹介したいと思います。
原因の同定できない腹腔内遊離ガス像のことを「特発性気腹症」と呼びます。
その原因は、ガスの流入経路から大きく5つに分類されます。
(Gantt CB Jr et al: Am J Surg 1977; 134: 411-414)
・胸腔内(気胸、縦隔気腫、閉塞性換気障害、肺炎、胸部外傷など)
・腹腔内(空腸憩室症、呑気症など)
・産婦人科的疾患(急性卵巣炎、卵管脱出、分娩後の運動など)
・医原性(卵管通気法、開腹術、腹膜透析など)
・その他
特に、消化管由来の腹腔内遊離ガスの原因としては、
・腸管内圧の上昇に伴いガスのみが流出するような粘膜の脆弱性の存在
・ガスのみが流出するような微小穿孔の存在
などが考えられています。
特発性気腹症に関してはしばしば保存的治療を選択することもあり、その条件としては
①腹膜刺激症状がない
②意思疎通が良好で腹部症状の経時的変化を評価できる
③炎症反応が軽度
④CTで腹膜炎、腹水等の所見、その他器質的疾患を認めない
などが考えられています。
(国友ら: 日腹部救急医会誌 2018; 38: 1163-1165)
また、特発性気腹症と考えられた症例でも、腹痛があること、炎症反応が高いこと、腹水が存在していることなどが手術の選択に関与しているといった報告もあります。
(佐藤ら:日臨外会誌 2013; 74: 346-351)
つまり、検査所見も重要ですが、身体所見を正確にとることが手術を選択するかどうかにおいて非常に重要ということです。緊急性を要する場面でも適切に必要な身体所見をとれるようにしていきましょう。
(ねぎとろ)
・・・・・・・・・・・・・・・・・・・・・
水戸済生会総合病院の臨床研修は
総合診断能力を有するスペシャリスト
を目指します
◆病院見学に来ませんか?
当院の研修医がどんなふうに仕事しているのか?
どんな生活を送っているのか?
あなたの目で確かめてみてください!
病院見学をご希望の方は、下のフォームからご連絡ください。
なお、病院見学がむずかしい時は、Zoomで個別説明会を行っていますので、
下のフォームに「Zoom希望」と記入してご連絡ください。
↓
https://recruit-mito-saisei.jp/entry
手術の練習に170万円
先日、当院の初期研修を終えて脳神経外科医としてトレーニング中の先生と会う機会がありました。現在は卒後7年目ですが、今いる施設ではたくさんの手術をやっていて充実しているようでした。会った前日も深夜までの手術をしていたそうです。そしてこんなことを言っていました。
「手術をうまくなりたいから練習用に個人で(手術用の)顕微鏡を買っちゃいました。なんだかんだと、170万円以上使ってますよ」
編集長からすると、車を買うのと比べれば、手術用の顕微鏡に170万円をつぎ込むのは、特に驚きはありません。でも、話を聞いていると、彼の指導医の先生はかなり手術を任せてくれているようでした。編集長のように指導する側の視点からすると、おそらく彼は任せても大丈夫と思ってもらえるくらい手術がうまいし、うまく行かなったところを修正する力があるから、手術をどんどんやらせてもらえるのだと思います。
専攻医になると手技の習得が大きなテーマの一つになりますが、初めから上手な人はいません。上手に見える人は、人の気づかないところで練習を繰り返しているから上手なのです。
以前にブログで紹介した本「SKILL 一流の外科医が実践する修練の法則」には、「手術はパフォーマンス・演奏会と同じと考えよ」と書いてあります。
確かに、もしあなたが大勢の前でギターの演奏を披露するとしたら、気を散らさないように一人で練習するでしょう。手術もこれと同じで、患者さんに最高の手技を見せられるように練習が必要です。しかも、自分を追い込んで、人よりもたくさんの練習が必要です。そんな努力があなたの手技をレベルアップさせます。
彼のように170万円かけるかは、あなたにお任せしますが、ぜひとも取り組んでみてください♪
(編集長)
・・・・・・・・・・・・・・・・・・・・・
水戸済生会総合病院の臨床研修は
総合診断能力を有するスペシャリスト
を目指します
◆病院見学に来ませんか?
当院の研修医がどんなふうに仕事しているのか?
どんな生活を送っているのか?
あなたの目で確かめてみてください!
病院見学をご希望の方は、下のフォームからご連絡ください。
なお、病院見学がむずかしい時は、Zoomで個別説明会を行っていますので、
下のフォームに「Zoom希望」と記入してご連絡ください。
↓
https://recruit-mito-saisei.jp/entry
キャリアのVSOP論
先週のことですが、エムスリーのキャリア対策セミナーに登壇して、少しお話をさせてもらいました。
このセミナーは、前半に専門研修以降のキャリア、特に内科医がリタイアするまでのキャリアについての説明があり、後半で水戸済生会の初期研修と内科専門プログラムに関する説明をする時間をいただきました。
前半では、あくまで一般的な傾向としてですが、年代ごとに年収や家族のことなども取り上げられていて、キャリアを選択する際に考慮すべきことなどリアルな内容で、さすがエムスリーという感じの内容でした。
30名以上が参加していましたが、初期研修に加えて医学生の参加も多かったのに驚かされました。編集長の推察ですが、参加者は専門研修を医局に入ってするのか、市中病院でするのか、その後のキャリアがどうなのか、といったことに関心が高いのだろうと思います。以前なら選択肢は医局に入ることしかなかったのですが、自分でキャリアを選択できるのは良いことだと思います。しかし同時に、キャリア選択の責任は自分が負うしかありませんので、何となくではなく、よく情報収集を行ったうえで決めて欲しいと思いました。
セミナーでは編集長からも、キャリアのことで「キャリアのVSOP論」というのを紹介しましたので、ブログでもシェアしたいと思います。これは年収や労働時間といったタイパ重視ではなく、年代ごとに求められるスキルを意識してキャリアを考えてみることだそうです。
【キャリアのVSOP論】
20代はVitality(バイタリティ)
積極的にいろいろなことに取り組んで視野を拡げることで、自分の得意な分野や方向性を掴む年代
30代はSpecialty(スペシャリティ)
自分の得意分野を深堀りしていく時期。つまり、「自分はこの分野で勝負する」という方向性を決める年代。
40代はOriginality(オリジナリティ)
専門性を持ったとしても、周囲との差別化はできません。自分にしかできない仕事を意識して追及する年代。
50代はPersonality(パーソナリティ)
「役職が高い」と言うことではなく、周囲の人から「信頼されている人」なのかどうかで、自分の価値が決まる「人間力」で勝負する年代。
ちなみにこのVSOP論は1978年に脇田保と言う方の本に書かれたのが最初のようです。編集長はネットで見つけたので、原著はもちろん読んだことはありませんが、ネット上ではVがVariety(バラエティ:多様性)と書かれている記事が多くあります。でも、原著では「Vitality」と書かれているらしく、時代とともに少し変わっているようですね。さらに60代はPhilosophy(フィロソフィー:哲学)と書き加えられているものも見つけました。
由来はどうでもいいですが、研修医から医師として独り立ちしていく過程で、20代は失敗しながら一生懸命にいろいろなことに挑戦してみる、30代は自分の得意な専門性を高めていく、40代は専門領域の中で自分にしかできないことを探っていく、というのは、既にもうちょっと上の年代に達した編集長からするとすごく腑に落ちるところです。あなたの周りでカッコよく活躍している先生も、最初からできたわけではないのです。
将来、自分の考えが変わることは当然ありますし、それは悪いことではありません。普段の忙しい中でも、少しの時間を見つけてVSOPを意識しながら将来のことを考えてみてはいかがでしょうか?
(編集長)

・・・・・・・・・・・・・・・・・・・・・
水戸済生会総合病院の臨床研修は
総合診断能力を有するスペシャリスト
を目指します
◆内科専門研修プログラム説明会を開催します
水戸済生会の内科研修プログラム説明会をZoomで開催します。
J2が対象ですが、水戸済生会の内科専門プログラムに関心のある方なら、医学生でもJ1でも参加可能です。あなたの参加をお待ちしています♪
日時:2025年9月26日(金)
19時開始(40~50分程度の予定です)
場所:Zoom
内容:①内科専門研修の概略
②消化器内科の専門研修
③腎臓内科の専門研修
④循環器内科の専門研修
⑤膠原病内科の専門研修
⑥血液内科の専門研修
⑦脳神経内科の専門研修
⑧質疑応答
申し込み方法
下記リンクの問い合わせフォームからお申し込みください。フォーム内の「お問い合わせ内容」欄に「内科専門研修プログラム説明会参加希望」と入力し、送信して下さい。
自動返信メールが届きますが、後日改めてZoomのURLをお知らせいたします。

