
臨床研修ブログ
水戸済生会総合病院は、救急医療から緩和医療まで多彩な症例が経験できる総合力の高い地域の基幹病院です。
医師の生涯のうち最も実りある初期臨床研修期間を私たちは強力にサポートします。
RUSH exam
昨年J1だった時にT.N先生が書いてくれた記事ですが、とても良くまとまっていて、勉強になる記事なので再度掲載しました。ぜひご覧ください。
*****************
(T.N)

・・・・・・・・・・・・・・・・・・・・・
水戸済生会総合病院の臨床研修は
総合診断能力を有するスペシャリスト
を目指します
◆病院見学に来ませんか?
当院の研修医がどんなふうに仕事しているのか?どんな生活を送っているのか?
あなたの目で確かめてみてください!
病院見学をご希望の方は、下のフォームからご連絡ください。
なお、病院見学がむずかしい時は、Zoomで個別説明会を行っていますので、
下のフォームに「Zoom希望」と記入してご連絡ください。
↓
リードレスペースメーカ
あなたはペースメーカを植え込まれている患者を担当したことがあるでしょうか?下のような胸部レントゲンを見たことがあると思います。
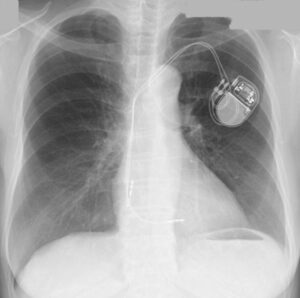
では、もう一つ。下のレントゲンもペースメーカが入っている患者さんのものですが、ペースメーカがどこにあるか分かるでしょうか?
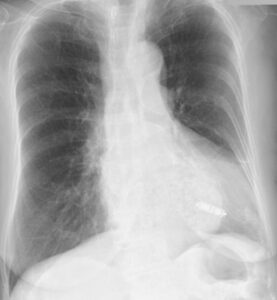
答えは矢印のところです。
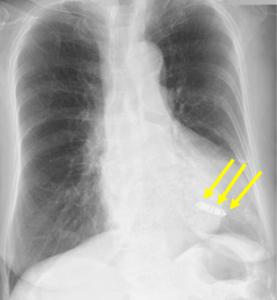
これがリードレスペースメーカですが、ペースメーカが植え込まれている情報が無かったり、撮影条件によっては、編集長も見落としそうになることもあります。従来のものと比べた写真が下のものです。

このリードレスペースメーカは、登場した当初はVVIのみでしたので、徐脈性心房細動や高齢者に用いられることが多かったのですが、現在はVDDのものやスクリューで固定するタイプのものが登場して、以前とは適応も変わってきています。あなたもどこかで目にすることがあると思いますので、今回は基本的なところを紹介します。
まず、リードレスペースメーカの適応(推奨クラスⅠ)として
①感染リスクが高い
②末期腎不全
③デバイス感染の既往
④先天性心疾患などで経静脈リードの植込みが難しい解剖学的原因がある
⑤ステロイドや免疫抑制薬などの薬物治療中
⑥放射線治療中
⑦長期的血管内カテーテル留置中あるいはその既往
となっています。
同時にリードレスの重大な有害事象である、植え込み時の心筋穿孔・心囊液貯留のリスクについても言及しており、下記の評価を行うことを求めています。
・年齢≧ 85 歳
・BMI< 20 kg/m2,
・女性
・心不全
・陳旧性心筋梗塞
・肺高血圧症
・慢性閉塞性肺疾患
・透析
現状では、施設によってリードレスの件数が大きく異なっていますが、もともと高齢者にペースメーカを植え込むことが多かったわけですから、今後もリードレスを使用する場面が増えると思います。実際のところ水戸済生会の循環器内科では、新規植え込みの半数以上がリードレスとなっています。
リードレスだと、存在を忘れがちになりそうですが、患者さんに植え込まれているデバイスとしては重要なものなので、見落とさないようにしてください。
(参考文献:2024JCS/JHRSガイドライン フォーカスアップデート版 不整脈治療)
(編集長)
・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・
水戸済生会総合病院の臨床研修は
総合診断能力を有するスペシャリスト
を目指します
◆病院見学に来ませんか?
当院の研修医がどんなふうに仕事しているのか?
どんな生活を送っているのか?
あなたの目で確かめてみてください!
病院見学をご希望の方は、下のフォームからご連絡ください。
なお、病院見学がむずかしい時は、Zoomで個別説明会を行っていますので、
下のフォームに「Zoom希望」と記入してご連絡ください。
↓
BNP/NT-proBNPの使いどころ(4)
前回はBNP/NT-proBNPが使える3つの場面を紹介しました。
その3つとは、
①心不全の診断・除外
②高リスク患者のスクリーニング
③心不全の管理
でした。
では、BNP/NT-proBNPのカットオフ値はどう考えればよいでしょうか?
心不全学会からのステートメントでは、下図のようにBNP/NT-proBNPの値で、前心不全、心不全、高リスク心不全と分けています。
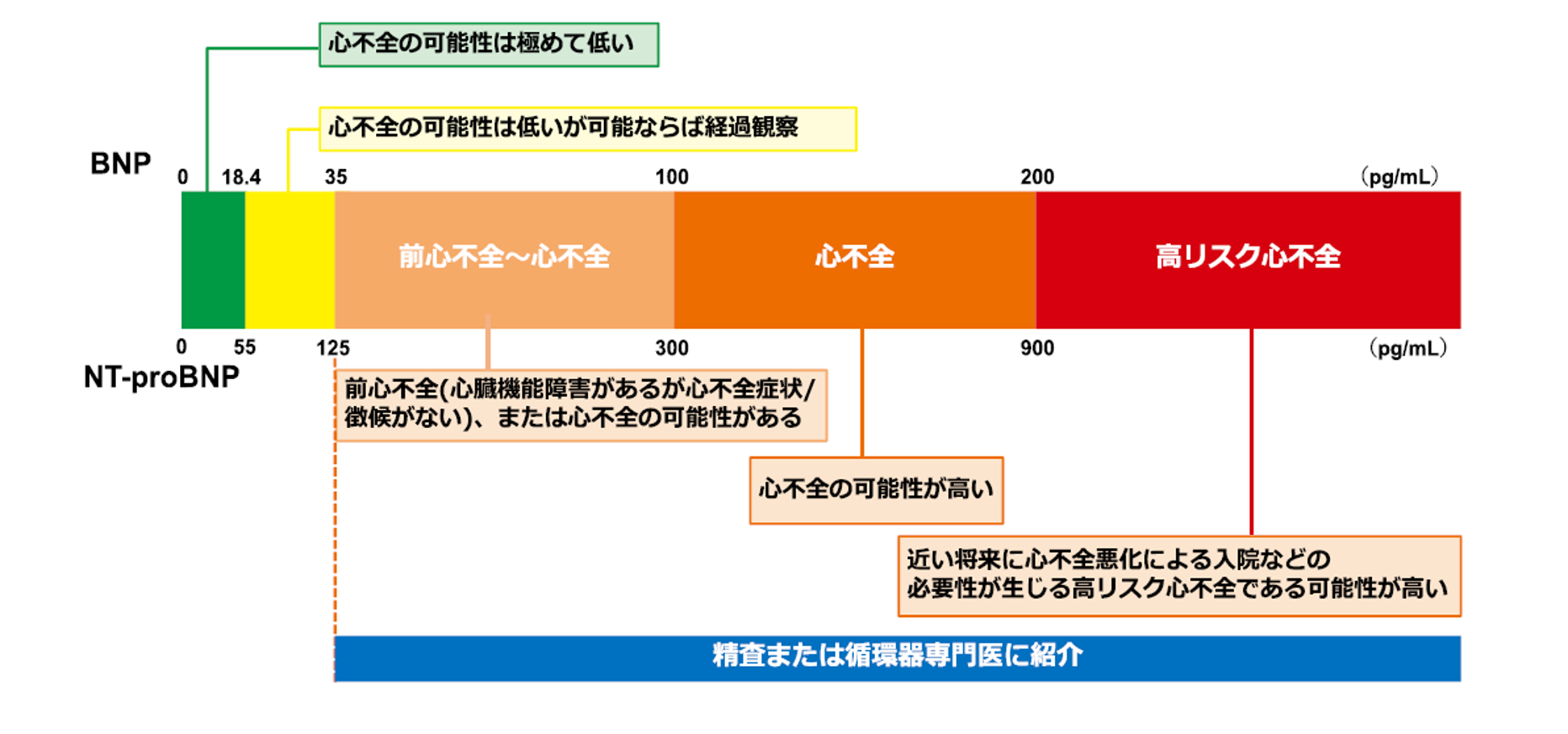
ですので、①心不全の診断、除外や②高リスク患者のスクリーニング目的に測定した場合は、カットオフ値はBNPで35 pg/ml以上、NT-proBNPは125pg/ml以上を用いると良いでしょう。
なお、この値はBNP/NT-proBNPが低値になりやすい、EFの保たれた心不全(HFpEF)の見落としを避けるために設定されているので、簡単にこれらの値を超えてしまいます(つまり感度が高い)。
そうなると、①心不全の診断、除外には有用ですが、②高リスク患者のスクリーニングとしては特異度が下がります。そんな時は、生活習慣の改善を図ったり、その後のフォローを強化するなど、監視を強化するのが良いと思います。
一方、③心不全の管理に使う場合には、とっくにこれらの値を超えているので、胸部レントゲンや息切れなどの症状がない、調子のよい時のBNP/NT-proBNP値をベースとして把握しておき、そこからの変動を見ていきましょう。
最後に、BNP/NT-proBNPが心不全の除外に役立った症例を提示します。
70歳台の男性。気管支喘息のため吸入薬(ICS/LABA/LAMA)を使用していましたが、1週間前から夜間咳嗽が増悪してきたと受診しました。発熱はなく、喀痰も増えていない。下腿浮腫はありませんが、胸部レントゲンでは右下肺野に肺炎?胸水?という感じの微妙な陰影が出現していました。
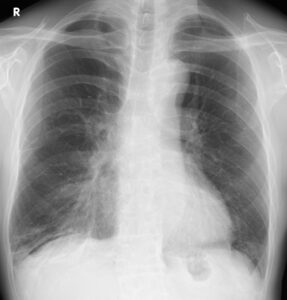
右下肺野に肺炎? 胸水?
増悪する夜間咳嗽から心不全を心配してNT-proBNPを測定したところ、87.6pg/mlとカットオフの125未満だったので、心不全ではないと診断し、抗菌薬を追加したところ改善しました。
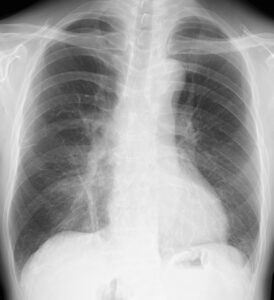
抗菌薬投与後の胸部レントゲン
右下肺野は改善
BNP/NT-proBNPは大きく変動するので、初めのうちは戸惑うことが多いと思いますが、症状や浮腫の有無、胸部レントゲンなどと組み合わせて判断すると、非常に有用な情報が得られるツールですので、ぜひ使いこなしてみて下さい。
(参考)
日本循環器学会/ 日本心不全学会 心不全診療ガイドライン 2025年改訂版
日本心不全学会 血中BNPやNT-proBNPを用いた心不全診療に関するステートメント2023年改訂版
(編集長)
・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・
水戸済生会総合病院の臨床研修は
総合診断能力を有するスペシャリスト
を目指します
◆病院見学に来ませんか?
当院の研修医がどんなふうに仕事しているのか?
どんな生活を送っているのか?
あなたの目で確かめてみてください!
病院見学をご希望の方は、下のフォームからご連絡ください。
なお、病院見学がむずかしい時は、Zoomで個別説明会を行っていますので、
下のフォームに「Zoom希望」と記入してご連絡ください。
↓
https://recruit-mito-saisei.jp/entry
BNP/NT-proBNPの使いどころ(3)
今回もBNP/NT-proBNPの続きです。
BNP/NT-proBNPの特徴を説明してきましたが、これらをどの場面で使うとよいかは以下の3つになると思います。
①心不全の診断・除外
②高リスク患者のスクリーニング
③心不全の管理
【心不全の診断・除外】
例えば普段から喘息で吸入薬を使っている患者さんが、夜間の咳嗽がひどくなったと言って受診してきたら、喘息の増悪だけでなく、心不全も鑑別に挙げる必要があります。夜間咳嗽と言っても、実際には起坐呼吸のこともあるからです。こんな時にBNP/NT-proBNPをチェックしてみて下さい。BNP/NT-proBNPが低値なら心不全を除外できますし、高値なら利尿剤の追加等の介入を検討します。
【高リスク患者のスクリーニング】
全く心不全を疑わせる症状はないけど、糖尿病や高血圧、濃厚な家族歴があるような高リスク患者さんでは、心不全の早期発見、生活習慣改善や治療強化のためにBNP/NT-proBNPをチェックしてみる価値があります。ガイドラインでも、無症状でも以下の1つ以上に該当する場合はBNP/NT-proBNPのスクリーニングが推奨されています。
高血圧、動脈硬化性疾患、糖尿病、 慢性腎臓病、
メタボリック症候群や肥満、 心臓病の家族歴、
心毒性物質(抗がん剤等)への曝露等
【心不全の管理】
すでに心不全と診断されている患者さんでは、経過観察に使えます。下図のように心不全学会のステートメントでは、BNP/NT-proBNPが30%以上増加した時には、利尿剤の増量などを検討するように書かれています。
ただ、実際のところ腎機能など色々な影響を受けるので、30%以上の上昇や低下はしばしばみられます。そこでBNP/NT-proBNPの30%以上の増加に加えて、
・症状(息切れ、浮腫等)の悪化
・3kg以上の体重増加
・胸部レントゲンでのうっ血所見の悪化
といった他の所見のいずれかが該当すれば、治療強化を考えるというのが現実的だと思います。
(参考)
日本循環器学会/ 日本心不全学会 心不全診療ガイドライン 2025年改訂版
日本心不全学会 血中BNPやNT-proBNPを用いた心不全診療に関するステートメント2023年改訂版
(編集長)
・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・
水戸済生会総合病院の臨床研修は
総合診断能力を有するスペシャリスト
を目指します
◆病院見学に来ませんか?
当院の研修医がどんなふうに仕事しているのか?
どんな生活を送っているのか?
あなたの目で確かめてみてください!
病院見学をご希望の方は、下のフォームからご連絡ください。
なお、病院見学がむずかしい時は、Zoomで個別説明会を行っていますので、
下のフォームに「Zoom希望」と記入してご連絡ください。
↓
https://recruit-mito-saisei.jp/entry
BNP/NT-proBNPの使いどころ(2)
今回もBNP/NT-proBNPの続きです。
BNP/NT-proBNPは心室の壁応力(伸展ストレス)に応じて分泌されるので心不全の時に上昇しますが、じつはそれ以外の状況でも上昇することがあるので覚えておきましょう。
心不全以外でBNP/NT-proBNPが上昇するのは、心原性だと
・急性冠症候群、急性心筋梗塞
・肺塞栓症
・心筋炎
・肥大型心筋症
・弁膜症
・先天性心疾患
・上室性・心室性不整脈
・心臓挫傷、心臓浸潤、心臓悪性腫瘍
・除細動後、ICD作動後
・心膜疾患
・侵襲的あるいは外科的心臓手技
・肺高血圧症、右心不全
・炎症性心筋症
といったものが挙げられます。これらは心室の壁応力が上昇しそうなので、理解しやすいと思います。
一方、非心原性でBNP/NT-proBNPが上昇する要因としては
・高齢者
・貧血
・腎疾患
・敗血症
・虚血性あるいは出血性脳卒中
・肺疾患(肺炎、COPD、睡眠時無呼吸症候群)
・肝疾患
・重症貧血
・重症熱傷
・重症代謝性疾患(甲状腺中毒症、糖尿病性ケトーシス)
逆に、BNP/NT-proBNPが低下する要因としては
・肥満
・心膜疾患(心腔液貯留している時など。ドレナージにより上昇を来すことがある)
もちろん肺炎と心不全が合併することなど、いろいろな状況がありえます。なので、数値だけでなく、患者さんの状況を見てBNP/NT-proBNPの値を解釈する必要があります。
また、他の上昇する原因があるので安心せず、心不全にならないように輸液管理やレントゲンのフォローなど、油断せずにその後の管理に注意していくことも大事になります。
(参考:日本循環器学会/ 日本心不全学会 心不全診療ガイドライン 2025年改訂版)
(編集長)
・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・
水戸済生会総合病院の臨床研修は
総合診断能力を有するスペシャリスト
を目指します
◆病院見学に来ませんか?
当院の研修医がどんなふうに仕事しているのか?
どんな生活を送っているのか?
あなたの目で確かめてみてください!
病院見学をご希望の方は、下のフォームからご連絡ください。
なお、病院見学がむずかしい時は、Zoomで個別説明会を行っていますので、
下のフォームに「Zoom希望」と記入してご連絡ください。
↓
https://recruit-mito-saisei.jp/entry
BNP/NT-proBNPの使いどころ(1)
気管支喘息で吸入薬(ICS/LABA)を継続している70歳台の男性患者さんが、休日のERを受診しました。
数日前から咳嗽がひどくなり、昨夜は眠れなかったと。発熱はなく、喀痰はいつもとあまり変わりないとのこと。喘息の中発作なのか、肺炎なのかと考えて、あなたは胸部レントゲンをオーダーしました。
レントゲンを見てみると、右下肺野に以前にはない陰影が出ていましたが、肺炎というか、胸水というか、微妙な影で判断が付きません。「臥位になるとひどくなる咳嗽」という訴えが気になり、もしかしたら心不全?と急に不安になりました。そんな時、あなたならどんな検査を追加しますか?
↓
↓
こんな時に役に立つのがBNPまたはNT-proBNPです。今回から、このBNP/NT-proBNPの使いどころを紹介していきます。
【BNPについて】
まず、BNPはナトリウム利尿ペプチドと呼ばれるものの一つです。心室にて、壁応力(伸展ストレス)に応じて遺伝子発現が亢進し、速やかに生成・分泌されるため、壁応力が増大する心不全では、その重症度に応じて血中濃度が増加するという特徴があります。
主な作用は、ナトリウム利尿、血管拡張、アルドステロン分泌抑制などで、心不全の診断、治療効果の判定、予後予測に有用で、欧米のガイドラインでも、本邦のガイドラインでも取り上げられています。
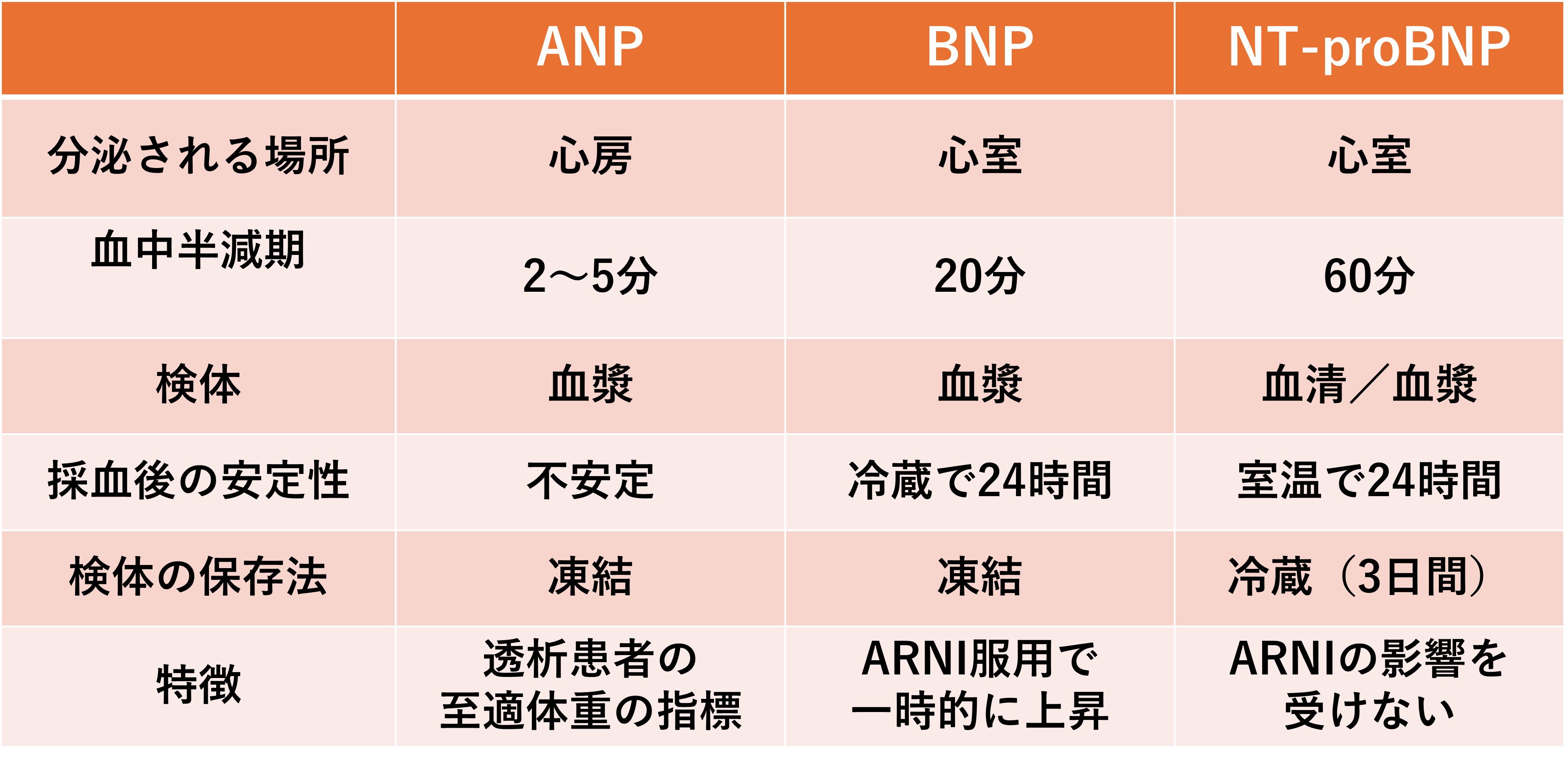
なお、ナトリウム利尿ペプチドには、心房性(ANP)、脳性(BNP)、C型(CNP)の3つがあり、ANPは心房から97%、BNPは心室から90%、心房から10%分泌されています。BNPが心室から分泌されているのに、脳性ナトリウム利尿ペプチドとなっているのは、ブタの脳から単離精製されたためのようです。
【NT-proBNPについて】
一方NT-ProBNPは、BNP前駆体から分離された非活性型のペプチドで、BNPと等モルが分泌されます。
ANPは半減期が短く、検体採取後も不安定のため検査にあまり向いていません。3者の違いを以下の図にまとめてみました。BNPとNT-proBNPの検査の際には、血漿なのか血清なのか、検体の保存方法などの違いから、NT-proBNPを使う施設が多い印象です。NT-proBNPは血清を用いるので、通常の生化学検査をしていれば、あとから追加して検査できるのは大きなメリットだと思います。
また心不全で処方されるARNI(アルドステロン受容体ネプリライシン阻害薬:エンレスト®)は、BNPの分解を阻害しますので、服用開始から8~10週程度は高値になり、その後低下してくることを覚えておく必要があります。
(編集長)
・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・
水戸済生会総合病院の臨床研修は
総合診断能力を有するスペシャリスト
を目指します
◆内科専門研修プログラム説明会を開催します
水戸済生会の内科研修プログラム説明会をZoomで開催します。
J2が対象ですが、水戸済生会の内科専門プログラムに関心のある方なら、医学生でもJ1でも参加可能です。あなたの参加をお待ちしています♪
日時:2025年9月26日(金)
19時開始(40~50分程度の予定です)
場所:Zoom
内容:①内科専門研修の概略
②消化器内科の専門研修
③腎臓内科の専門研修
④循環器内科の専門研修
⑤膠原病内科の専門研修
⑥血液内科の専門研修
⑦脳神経内科の専門研修
⑧質疑応答
申し込み方法
下記リンクの問い合わせフォームからお申し込みください。フォーム内の「お問い合わせ内容」欄に「内科専門研修プログラム説明会参加希望」と入力し、送信して下さい。
自動返信メールが届きますが、後日改めてZoomのURLをお知らせいたします。
お酒は飲んで良いですか?
あなたがER当直をしていると、夕方からの動悸を主訴に50歳台の男性が受診しました。
モニター波形は心拍数が140~150bpmの頻脈で、12誘導心電図では心房細動のようです。今回が初めての動悸発作で、特に既往もありません。循環器の先生の指示で抗不整脈薬(ピルジカイニド)の点滴を行ったところ、比較的速やかに洞調律に戻りました。次回受診のことをお伝えして、帰宅してもらおうとしたら、一緒に来た奥様から「お酒は飲んでも良いのでしょうか?(飲んではダメですよねというニュアンス)」と質問されました。
あなたなら何と答えますか?
↓
↓
↓
心房細動に限らず、患者さんからよく質問されることの一つに「アルコール」があります。患者さんにとっては毎日の大事な楽しみですから、医師からのアドバイスは重要で、決してテキトーなことを言ってその場をごまかしてはいけません。
実はアルコールの過剰摂取は心房細動誘発の危険因子です。編集長の患者さんでも、飲酒した翌日には、毎回心房細動になる患者さんがいました。さらにアルコールの過剰摂取は、抗凝固療法中の出血の危険因子にもなるし、血栓塞栓症の発症や死亡リスクも増加させることが知られています。
一方で、常用飲酒している心房細動患者において、禁酒が心房細動再発を抑制するという報告があり、ガイドラインでも、心房細動発症予防および抗凝固療法を考慮する心房細動患者においてはアルコールの過剰摂取を避けるための助言と管理を行うべき(Class IIa)となっています。
冒頭の患者さんでは、今回の心房細動の誘因になったものがないかを問診で聞き出すことをしつつ、「アルコールは禁止まではいかないけど、飲みすぎはダメですね。飲む機会は控えた方がよいと思いますよ」などとアドバイスするのが良いかもしれません。
(参考文献:2024JCS/JHRSガイドライン フォーカスアップデート版 不整脈治療)
(編集長)
・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・
水戸済生会総合病院の臨床研修は
総合診断能力を有するスペシャリスト
を目指します
◆病院見学に来ませんか?
当院の研修医がどんなふうに仕事しているのか?
どんな生活を送っているのか?
あなたの目で確かめてみてください!
病院見学をご希望の方は、下のフォームからご連絡ください。
なお、病院見学がむずかしい時は、Zoomで個別説明会を行っていますので、
下のフォームに「Zoom希望」と記入してご連絡ください。
↓
https://recruit-mito-saisei.jp/entry
右室梗塞
60歳台の男性が胸痛で搬送されてきました。
心電図を確認すると、下壁誘導(Ⅱ,Ⅲ,aVF)でST上昇を認めていて、STEMIの診断で間違いなさそうです。バイタルを確認すると、血圧は収縮期で60mmHgで、心拍数は46bpm、SpO2は室内気で100%でした。循環器内科の先生にコールしたところ「それって右室梗塞だね。すぐに行きます。」と言われました。
ここで、ちょっと考えてみてほしいのですが、循環器内科医が来てくれるまでの間に、右室梗塞に対して、あなたができることは何でしょう?
↓
↓
↓
右室梗塞は単なる右冠動脈の心筋梗塞のことではありません。右冠動脈の近位部が閉塞することで、左室の下壁領域が壊死に至るだけでなく、右室の壁運動が障害された結果、右室から肺動脈への拍出が出来なくなり、左室への還流が減って血圧低下に至るものです。
STEMIの時に血圧低下に至るのは、通常は左室の収縮が低下して肺うっ血を来すパターン(心原性ショック)が多いのですが、右室梗塞では肺動脈への血流が低下するので、肺うっ血を来さずに、頸静脈の怒張を来します(閉塞性ショック)。
もし、あなたが下壁のSTEMIに遭遇した時に、
①血圧が低く
②SpO2が下がっていない(=肺うっ血がない)
この2つがあれば、右室梗塞を疑ってください。そして頸静脈怒張の有無を短時間で確認しましょう。
心電図では下壁梗塞(Ⅱ,Ⅲ,aVF)でのST上昇を確認したら、次にV1のST上昇がないかを確認します。V1のST上昇は右冠動脈近位部の閉塞を示すからです。さらにV4の電極を、胸骨を挟んで反対側に付け替えて(V4Rと言います)心電図を記録し、ST上昇があれば確実です。
さて、混乱しやすいのは治療です。
STEMIですから、速やかにPCIなど再灌流療法を行うのは言うまでもありませんが、STEMIなら硝酸薬とか、肺うっ血を伴っていれば利尿剤を使いたくなりますが、右室梗塞では利尿薬や硝酸薬を使用するのは危険です。利尿剤や硝酸薬を使って前負荷が低下すると、さらに血圧が下がるからです。
逆に生理食塩水などで輸液をどんどん入れる必要があります。さらに右室から肺動脈への拍出を少しでも増加させる目的でカテコラミン(ドパミン、ドブタミン)を使用します。
冒頭の症例も、循環器内科医が到着するまで全開で輸液をいれるのが正解です。可能であればカテコラミンの持続点滴も開始できるとスバラシイですね。
右室梗塞は、初期対応を間違えずに行えば、PCI後には比較的速やかに血圧が落ち着くことがほとんどですが、遷延する時はIABPやECMOの使用を考えます。
あなたが下壁のSTEMIでショック症例に遭遇した時は、右室梗塞を鑑別に挙げられるようにしてください!
(編集長)

・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・
水戸済生会総合病院の臨床研修は
総合診断能力を有するスペシャリスト
を目指します
◆病院見学に来ませんか?
当院の研修医がどんなふうに仕事しているのか?
どんな生活を送っているのか?
あなたの目で確かめてみてください!
病院見学をご希望の方は、下のフォームからご連絡ください。
なお、病院見学がむずかしい時は、Zoomで個別説明会を行っていますので、
下のフォームに「Zoom希望」と記入してご連絡ください。
↓
https://recruit-mito-saisei.jp/entry
咳嗽失神
70歳台後半の女性が入院していました。ある日、病棟の看護師からあなたのところに連絡がありました。
「患者さんが気を失ったのですぐに来てください!」
あなたが病棟に行くと、患者さんの意識は戻っていて、受け答えも問題ありません。バイタルも問題なし。ベッド上にいたのですが、気を失う前には、立て続けに咳込んでいたそうです。そして、気を失ったときの心電図モニターには約10秒の洞停止が記録されていました。
あなたは不整脈(洞不全症候群)が原因の失神発作と考えて、一時ペーシング目的に循環器内科にコンサルトをしようとしました。でも、その後はまったく徐脈が出現していません。
さて、ホントに一時ペーシングが必要でしょうか?
↓
↓
高齢患者で10秒の洞停止がとらえられているので、洞不全症候群による失神は当然鑑別にあがりますが、その後は全く徐脈は見られないとなると、この状況で考えることは「咳嗽失神」です。
「咳嗽失神」とは、日常動作の特定の状況で誘発される「状況失神」の一つです。中年の男性に多く、喫煙者やCOPD患者に多く発症するとされます。失神に至る機序としては、①胸腔内圧が上昇によるものと、②迷走神経反射によるものの二つがあるとされます。
①については、胸腔内圧が上昇することで静脈還流量が低下し、心拍出量の低下によって脳血流が低下することや、胸腔内圧上昇により脳脊髄圧が上昇して脳動脈を圧迫することによって脳血流を低下させることで失神を生じるとされています。
冒頭の症例は、約10秒の洞停止を来していることから、おそらく迷走神経反射に伴うものと考えていますが、その後は徐脈も症状も全く出現しませんでした。
治療としては、誘因となる咳嗽を減らす必要があり、禁煙や鎮咳薬、肺の基礎疾患の治療となります。
(編集長)
・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・
水戸済生会総合病院の臨床研修は
総合診断能力を有するスペシャリスト
を目指します
◆病院見学に来ませんか?
当院の研修医がどんなふうに仕事しているのか?
どんな生活を送っているのか?
あなたの目で確かめてみてください!
病院見学をご希望の方は、下のフォームからご連絡ください。
なお、病院見学がむずかしい時は、Zoomで個別説明会を行っていますので、
下のフォームに「Zoom希望」と記入してご連絡ください。
↓
https://recruit-mito-saisei.jp/entry
狭心症の診断にはホルター?
いきなりですが、あなたに質問です。
60歳台の男性が外来に来ました。他院で高血圧と糖尿病の治療を受けているそうです。数か月前から労作時に4~5分続く、胸やけのような胸部不快感を自覚するとのこと。聴診では過剰心音も心雑音もない。心電図と胸部レントゲンは正常でした。どうやら安定狭心症が疑わしい状況です。
では、安定狭心症の診断を進めるために、あなたならどんな検査をしますか?
↓
↓
↓
こんな質問をすると、約半数以上の研修医が心エコーとホルターと答えました。では狭心症の診断にホルターは有用なのでしょうか?
UpToDate(2024年12月時点)を見ると安定狭心症の診断には、画像を用いた負荷テスト(Stress test with imaging)として運動負荷心電図(Treadmill test)や運動または薬剤負荷心筋シンチ、負荷心エコー、負荷MRIが記載されています。
いずれも運動や薬剤負荷をかけることで虚血の有無と予後判定に役立つ情報が得られます。そのうえで 「冠動脈CTや冠動脈造影」 など解剖学的な評価に進みます。
そう、ホルターとは書いてないのです。
もう一つ研修医が答えてくれた心エコーは、UpToDateにも全員にやる検査として記載されています。ただ、冠動脈支配に一致した壁運動の低下といった典型的な所見が見られたらより精度が高くなりますが、それだけでは狭心症の診断はできません。つまり、安定狭心症の診断には何らの負荷をかける必要があるのです。
その疾患の診断にはどんな検査が必要なのか?その検査をすることで得られる情報は何なのか?
自分が担当している患者さんで指導医に言われた検査も、こういった点を整理しておくと応用が利くようになりますよ。
(編集長)

回診の一コマ
・・・・・・・・・・・・・・・・・・・・・
水戸済生会総合病院の臨床研修は
総合診断能力を有するスペシャリスト
を目指します
◆病院見学に来ませんか?
当院の研修医がどんなふうに仕事しているのか?どんな生活を送っているのか?
あなたの目で確かめてみてください!
病院見学をご希望の方は、下のフォームからご連絡ください。
なお、病院見学がむずかしい時は、Zoomで個別説明会を行っていますので、
下のフォームに「Zoom希望」と記入してご連絡ください。
↓

